Devastação da Saúde e o Novo Projeto Nacional de Desenvolvimento
O texto abaixo, do Dr. Roberto José Bittencourt, contém uma das mais lúcidas análises sobre a situação atual da Saúde (talvez seja dispensável o qualificativo “pública”, pois é difícil conceber, tanto do ponto de vista teórico quanto prático, alguma saúde, quando se fala na população, que não seja pública).
Publicado 10/12/2019 14:07
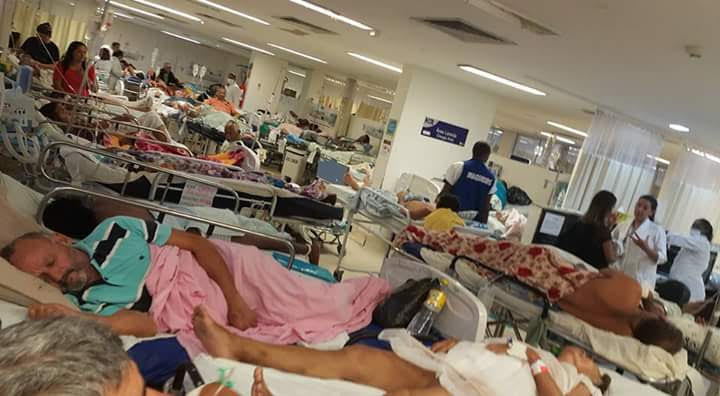
Contra tudo o que foi discutido e decidido na Constituinte de 1988, que criou o Sistema Único de Saúde (SUS), a continuada asfixia do setor público de Saúde fez com que ele se tornasse, na prática, hoje, “complementar ao setor privado”.
O autor faz a história sucinta da sabotagem ao SUS, desde o seu nascimento. O resultado pode ser assim sintetizado:
“Na prática, verificamos que 70% dos brasileiros, que dependem do SUS, dispõem de menos recursos para a saúde, do que os 30% dos brasileiros que ainda têm acesso aos Planos de Saúde.”
 Roberto José Bittencourt é médico, formado pela gloriosa Nacional de Medicina – isto é, a Faculdade de Medicina da UFRJ. Além disso, é Doutor em Saúde Pública pela Escola Nacional de Saúde Pública, e Pós Doutor em Economia e Saúde, também pela Escola Nacional de Saúde Pública.
Roberto José Bittencourt é médico, formado pela gloriosa Nacional de Medicina – isto é, a Faculdade de Medicina da UFRJ. Além disso, é Doutor em Saúde Pública pela Escola Nacional de Saúde Pública, e Pós Doutor em Economia e Saúde, também pela Escola Nacional de Saúde Pública.
É, também, formado em Economia Latino Americana na Summer School on Latin American Economies, da Comissão Econômica para América Latina e Caribe (CEPAL)/ONU e Professor Doutor da Escola de Saúde e Medicina da Universidade Católica de Brasília (C.L.).
O SUS Constitucional somente se completará como integrante fundamental de um Novo Projeto Nacional de Desenvolvimento.
A análise de 30 anos de implantação do SUS pode e deve ser realizada por meio de inúmeros ângulos. Entretanto, devemos, também, identificar qual aspecto permite avaliarmos o quão distante ou próximos estamos da definição constitucional que consagrou como direito essencial dos brasileiros a saúde pública, universal, gratuita e de qualidade, como dever do Estado.
É fato o nítido constrangimento do setor público da saúde e a expansão em larga escala do setor privado da saúde, ao longo desses 30 anos.
O subfinanciamento existe desde a largada da implantação do SUS, em 1988, onde parte dos recursos do INAMPS foram incorporados aos recursos do Ministério da Saúde, afim de cumprir missão imensamente superior, qual seja garantir sistema de saúde universal, público e gratuito a todos os brasileiros.
O subfinanciamento do SUS não foi revertido por governo algum; ao longo desses 30 anos da sua existência, ao contrário, o subfinanciamento tornou-se crônico.
Todas as propostas que buscaram reverter o subfinanciamento do SUS, foram derrubadas pelas sucessivas equipes econômicas de caráter neoliberal dos governos FHC, Lula e Dilma, em especial a Proposta de Iniciativa Popular (PLP) 321/2013, gerada pelo amplo e vigoroso Movimento Saúde + 10, derrubada no Congresso Nacional em 17 de dezembro de 2014.
O Movimento Saúde + 10 propunha que o SUS fosse financiado por 10% da Receita Corrente Bruta, ou 18,7% da Receita Corrente Líquida, o que corresponderia a 146,6 bilhões de reais, ao invés de 106,3 bilhões de reais do que foi de fato executado, do Orçamento Federal, em 2018.
Em seguida, associada à asfixia financeira do SUS, o governo federal sancionou, em 19 de janeiro de 2015, de maneira traiçoeira e subreptícia, a Lei 13.097, que permite a entrada do capital estrangeiro no setor saúde, ferindo no coração a Lei Orgânica do SUS 8.080 de 19 de setembro de 1990, que passa a ter a seguinte redação:
“A Lei no 8.080, de 19 de setembro de 1990, passa a vigorar com as seguintes alterações:
“Art. 23. É permitida a participação direta ou indireta, inclusive controle, de empresas ou de capital estrangeiro na assistência a saúde nos seguintes casos:
I – doações de organismos internacionais vinculados a Organização das Nações Unidas, de entidades de cooperação técnica e de financiamento e empréstimos;
II – pessoas jurídicas destinadas a instalar, operacionalizar ou explorar:
a) hospital geral, inclusive filantrópico, hospital especializado, policlínica, clínica geral e clínica especializada; e
b) ações e pesquisas de planejamento familiar;
III – serviços de saúde mantidos, sem finalidade lucrativa, por empresas, para atendimento de seus empregados e dependentes, sem qualquer ônus para a seguridade social; e
IV – demais casos previstos em legislação específica.”
Ou seja, utiliza-se da ferramenta privatista clássica: primeiro a asfixia financeira do setor público, para em seguida liberar de maneira irrestrita a entrada do capital estrangeiro, no setor considerado, constitucionalmente, inviolável, o setor saúde.
O IPEA, em estudo produzido em 2016, desmistifica os argumentos utilizados publicamente pelo Ministro da Saúde associado a equipe econômica, à época, a favor da abertura ao capital estrangeiro no setor saúde:
(1) não há criação de emprego no setor saúde, e sim drenagem de recursos humanos do setor público para o setor privado, em função do cenário de escassez;
(2) há aumento da desigualdade orçamentária entre o público e o privado, devido aos subsídios e isenções fiscais graciosamente ofertadas pelos governo federal;
(3) os vazios sanitários não serão preenchidos, pois o foco da entrada do capital estrangeiro é extrair lucro dos segmentos aptos a sustentar o setor privado;
(4) haverá aumentos dos custos dos serviços do setor privado da saúde, na medida em que diminuirá a concorrência devido a crescente monopolização do setor.
Recentemente, mais um golpe no coração do SUS, foi introduzida a Emenda Constitucional Nº 95, de 15 de dezembro de 2016, transformando o subfinanciamento em desfinanciamento do SUS, por meio do Teto dos Gastos Orçamentários Primários, denominado Novo Regime Fiscal do Governo Federal.
A previsão é que o per capita em saúde, que em 2016 era de 519 reais, caia para 411 reais em 2036, com um agravante importante, os gastos totais em saúde deverão aumentar significativamente, pois a população de idosos (acima de 60 anos), que demanda mais serviços de saúde, dobrará no mesmo período: 24,9 milhões em 2016 passará para 48,9 milhões em 2036.
Em síntese:

Essas três sucessivas medidas que atingiram o “coração” do SUS, viraram a página das possibilidades de novos avanços incrementais como vinha ocorrendo após a consagração do SUS na Constituição de 1988. A partir desse cenário, o sistema público de saúde se consolida, em várias dimensões, como complementar ao setor privado e o Estado perde a capacidade de garantir a Saúde enquanto Direito Universal a todos os brasileiros.
Pela primeira vez na história do Brasil, inverte-se a relação entre os gastos públicos versus o gasto privado em Saúde.
Verifica-se que a relação entre a participação do setor público versus a participação do setor privado, era 71,5% versus 28,5%, em 1982, todavia, inverte-se em 2014, a proporção passa para 54% gastos privados e, 46% gastos públicos, com base no Gasto Total em Saúde.
Abaixo, a tabela com dados do Ministério da Saúde do Brasil.

Outro aspecto que acentuou o subfinanciamento foi a descentralização financeira do SUS, na medida em que o governo federal diminuiu drasticamente sua participação no Orçamento Público da Saúde, colocando nos “ombros” de Estados e municípios a responsabilidade de arcar com a maior parte dos gastos públicos em saúde. Em 2003, o Gasto Federal em Saúde correspondia 50,1% e o Gasto dos Estados e municípios correspondia a 49,9%, do Gasto Total em Saúde. Em 2015, o quadro se inverte, o Gasto Federal foi de 43% e o Gasto dos Estados e Municípios foi de 57%.
O setor privado da saúde avança significativamente e predomina sobre o setor público. Inimaginável, quando da aprovação do Sistema Universal de Saúde na Constituinte de 1988. Na prática, verificamos que 70% dos brasileiros, que dependem do SUS, dispõe de menos recursos para a saúde, do que os 30% dos brasileiros que ainda tem acesso aos Planos de Saúde.
Na verdade, temos no Brasil dois sistemas de saúde, um público em franca decadência e um privado em franca evolução. O setor privado da saúde antes da Constituição de 1988, se restringia a clínicas de pequeno porte nas periferias das cidades, hospitais psiquiátricos e cooperativas médicas (suplementar).
O quadro atual é da afirmação de grandes grupos empresariais, alavancados por fundos de investimento estrangeiros, hegemonizando a atenção hospitalar, comércio dos planos de saúde, a medicina diagnóstica e, até mesmo na criação de Faculdades de Medicina, algo impensável há 30 anos. O setor saúde no Brasil entra, definitivamente, na rota do capitalismo mundial financeirizado e especulativo.
O impacto desse cenário é enorme. A população percebe, já há algum tempo, que o principal problema do Brasil é a Saúde Pública, bem à frente das demais graves e insanáveis dificuldades enfrentadas pelo brasileiro no seu dia a dia. E não é à toa. Em 2010 as famílias participavam com 51,7% e o governo com 46,9% das despesas em saúde em relação ao PIB. Essa diferença que já era grande, piorou em 5 anos, passando para 53,6% dos gastos das famílias e 45,1% de gastos do governo, em saúde. Nas grandes manifestações populares em junho de 2013, a Saúde aparecia como uma das bandeiras, quando ironicamente se reivindicava “hospitais públicos com padrão FIFA”.
O governo Bolsonaro, antinacional, antipopular e, visceralmente, antidemocrático, articula ataque no que resta da Saúde Pública brasileira, com rara perversidade. Apresenta, em 5 de novembro de 2019, quatro Projetos de Emendas Constitucionais para, entre outras medidas, desvincular os gastos mínimos em saúde do Orçamento Federal. Como as receitas orçamentárias para a saúde pública já têm um teto, agora a dupla Bolsonaro/Guedes quer derrubar o mínimo orçamentário obrigatório para a saúde pública. E, de imediato, corta em 4 %, aos já parcos recursos orçamentários federais para a saúde em 2020.
O alvo é reduzir os gastos na atenção básica, acabando com o Piso da Atenção Básica Fixo (PAB – Fixo), recursos federais, transferidos mensalmente, do Fundo Nacional de Saúde aos Fundos Municipais e do Distrito Federal. Desta maneira, restringe a Atenção Básica a uma carteira de serviços ultra restritiva, focalizando ainda mais a assistência aos mais vulneráveis, e colocando-a sob tutela da gestão privada. Ironicamente, a Portaria No 2.879, de 12 de novembro de 2019, que estabelece o novo financiamento da Atenção Primária à Saúde, denomina-se “Programa Previne Brasil”.
Ou seja, os dramáticos problemas de Saúde Pública como: gargalo no acesso aos serviços de saúde, o corte em mais de 30 mil leitos hospitalares, a ausência de profissionais de saúde na atenção básica nas áreas mais vulneráveis, Unidades Básicas de Saúde pouco resolutivas e isoladas das redes de atenção, a fila de mais de 900 mil pacientes aguardando cirurgias eletivas em hospitais públicos sucateados e com prontos-socorros superlotados, a explosão dos casos de dengue, o ressurgimento de doenças infecciosas como o sarampo, as altas taxas de mortalidade materna, o descontrole das doenças crônicas não transmissíveis e barreiras de acesso a procedimentos de alta complexidade, especialmente na linha de cuidado aos pacientes oncológicos, irão se aprofundar.
Abaixo, gráfico mostrando a diminuição de leitos no SUS.

Como se não bastasse a desconstrução do direito essencial do povo brasileiro à Saúde Pública, Direito Humano assegurado em inúmeros países com mínimo de consciência civilizatória, o setor saúde, enquanto Complexo Nacional Produtivo – estrategicamente associado à intensividade da pesquisa científica, inovação e desenvolvimento, considerado de Segurança Nacional – é colocado na desenfreada agenda “importacionista”, cujo déficit na balança comercial em, equipamentos, medicamentos e insumos ultrapassa a marca de 30 bilhões de dólares/ano.
A capacidade instalada do Complexo Nacional Produtivo da Saúde, apesar da sabotagem, ainda é grande e, o maior símbolo é a Fundação Oswaldo Cruz, nos autoriza a projetar autossuficiência ou desenvolvimento acelerado, se devidamente financiado, em setores como: Biotecnologia; Engenharia Genética; Nanotecnologia; Inteligência Artificial; Indústria Farmacêutica; e Equipamentos Médicos Hospitalares.
As Compras Governamentais têm um papel estratégico para alavancar o Complexo Nacional Produtivo da Saúde. Para se ter uma ideia, o mercado de fármacos brasileiro, ocupa o sexto lugar no mundo e movimenta recursos da ordem de 50 bilhões de reais, sendo que o SUS é o maior comprador de medicamentos.
II. O Novo Projeto Nacional de Desenvolvimento e a Nova Saúde Pública Brasileira: uma proposta
Os trinta anos de tentativa em implantar o SUS Constitucional e, nesse momento, sob gestão do governo mais reacionário e antipovo da história do Brasil, não nos permite tecer ilusões. A Saúde Pública que os brasileiros sonham há décadas somente será realidade se for um dos componentes políticos fundadores do Novo Plano de Nacional de Desenvolvimento.
O NHS inglês surgiu dos escombros da II Guerra Mundial, por decisão soberana do povo. O SUS foi consagrado na Assembleia Constituinte, que ergueu o Brasil após 21 anos de escuridão democrática, em 1988.
Os estudantes de graduação em saúde recitam em prosa e verso os Determinantes Sociais da Saúde, que não são, propriamente, uma descoberta dos nossos tempos, mas é um conhecimento adquirido nos primórdios da humanidade. No entanto, conforme, claramente, exige a nossa Constituição, a definição de quais são os Determinantes Econômicos da Saúde é um debate rarefeito, no período recente. A Economia Política, enquanto área do conhecimento geminada à Saúde Pública, foi reduzida ao debate sobre a economia da saúde, com temas especializados.
Sabe-se que o indicador capaz de correlacionar o melhor desempenho dos sistemas de saúde, com os melhores indicadores de saúde, como – a expectativa de vida ao nascer e a mortalidade materno e infantil – é o PIB per capita de uma nação, especialmente, o PIB per capita público em saúde. Igualmente, o principal indicador para correlacionar a melhoria nos determinantes sociais da saúde é também o PIB per capita dos países. Portanto, consideramos, indissociável, a busca na Economia Política sobre as relações necessárias para avançarmos em como, de fato, devemos implantar o SUS Constitucional.
Abaixo, tabelas com dados da OMS (2012).


Em torno do debate sobre o Projeto Nacional de Desenvolvimento é possível realizar as relações apontadas acima. Começando por levar em conta a nossa história, reunindo, essencialmente, o que deu certo, como as taxas de crescimento do nosso PIB na ordem de 7,5 % em média, conforme nossa tradição.
Para tal, o Estado brasileiro precisa garantir altas taxas estáveis e constantes de investimentos públicos e privados, em torno de 25% do PIB. Entre outras medidas, é necessário retirar os recursos orçamentários esterilizados no pagamento de juros da dívida pública, que consomem cerca de 400 bilhões de reais/ano.
Além de tomar a decisão fundamental de colocar o centro do desenvolvimento do país no seu mercado interno, valorizando o salário mínimo, instituindo a política de pleno emprego e apostando na mudança gradativa da estrutura produtiva brasileira para setores de alta tecnologia e qualificação profissional de ponta. Ou seja, retomar o nosso histórico caminho – de realização da Revolução Social e Produtiva, aos moldes das realizadas por Getúlio Vargas, Juscelino Kubitschek e João Goulart.
É no contexto da retomada do crescimento econômico e social, em novas bases, alavancado por meio do Estado Desenvolvimentista, que propomos os necessários e substanciais investimentos na Saúde Pública brasileira, nos patamares internacionais de financiamento dos sistemas universais de saúde, algo em torno de 8% dos recursos orçamentários federais, o que na prática significa dobrar os recursos atuais disponibilizados pelo Governo Federal.
Os novos investimentos colocados de maneira inédita para alavancar a Saúde Pública exigiriam, também, a proposição de um movimento pela Nova Saúde Pública Brasileira.
A Reforma Sanitária brasileira iniciada nos anos de 1970, consagrada na Constituição Federal de 1988 e consolidada, essencialmente, por meio da ação institucional-governamental de quadros sanitaristas oriundos inicialmente do PCB e posteriormente do PT, se esgotou, tanto do ponto de vista teórico como do ponto de vista da ação.
O cenário da Saúde Pública brasileira, como restou demonstrado exaustivamente nesse texto, é de franco retrocesso. E os modelos explicativos e propositivos discutidos e apresentados nos diversos fóruns, sobre as alternativas atuais da Saúde Pública brasileira, pelos mesmos atores que tiveram oportunidade de mudar esse cenário, são amplamente questionados, especialmente, nos ambientes acadêmicos, como cito nas bibliografias consultadas.
Muito se explicou, que não havia, à época, “correlação de forças” para implementar o SUS Constitucional com base nas forças do Estado Nacional, pois o SUS nasceu em plena era da ascensão do Neoliberalismo. E, agora? Em 2019, 31 anos após, a tal “correlação de forças” mudou para melhor? Creio que não. A luta se acirrou ainda mais, a ponto do capitalismo financeirizado/especulativo ter que lançar mão das formas de dominação ideológicas e políticas mais retrógradas, reacionárias e anti-humanidade, como o fascismo e o nazismo.
A proposta da Nova Saúde Pública Brasileira visa levantar a bandeira para estabelecer novos patamares sanitários no Brasil. Visa contribuir para a retomada do Estado Nacional pelas forças democráticas e progressistas capazes de perceber a grande angústia vivida pelo povo brasileiro ao não encontrar uma saúde pública condizente com as suas esperanças.
III. O que seria a Nova Saúde Pública Brasileira?
A ênfase, agora, deve ser na estruturação do Serviço Nacional de Saúde do SUS, cujo objetivo central é clínico-assistencial, dessa maneira proteger e recuperar a saúde dos brasileiros.
O nó crítico do SUS é o círculo vicioso entre a atenção básica pouco resolutiva e a superlotação dos prontos-socorros. Enquanto não resolvermos esse problema chave o sistema de saúde fica desmoralizado, contamina o todo, apesar dos indubitáveis avanços. A prevenção e promoção da saúde assumem, nesse momento, papel coadjuvante.
É, consequentemente, o resgate do núcleo técnico das profissões do setor saúde, como médicos, enfermeiros, farmacêuticos, psicólogos, nutricionistas, fisioterapeutas, assistentes sociais e demais, cuja ação clínica, com destaque para a família, está umbilicalmente e dialeticamente associada com sua ação social e política.
Esse é o modelo de atenção utilizado nos Sistemas de Saúde (SS) com forte presença da Atenção Primária à Saúde, especialmente, os SS inglês e cubano.
Trata-se, portanto, de realizar a tarefa essencial e ansiosamente desejada pela população, garantir assistência à saúde, plena, integral, gratuita, de qualidade, no cotidiano, onde ela mora, vive e comunga das tensões sociais.
É unânime considerar que o Serviço de Saúde estruturante é a Atenção Básica à Saúde (ABS), que deve ser o polo irradiador da saúde dos brasileiros. A ABS está capilarmente em todas as comunidades, onde o processo saúde–doença se desenvolve e onde, por meio das Equipes de Saúde da Família, Equipes de Internação Domiciliar, Equipes de Saúde Mental, Equipes de Saúde Bucal, podemos interferir, produzindo alto impacto na prevenção, promoção, tratamento e reabilitação, enfim na atenção à saúde dos brasileiros.
As internações evitáveis por condições sensíveis à Atenção Primária – como nas internações por Doenças Crônicas Não Transmissíveis, que são as principais causas de mortalidade na população adulta – seria a ação síntese para produzirmos a efetividade clínica e a integralidade das ações de saúde no território, nas comunidades, junto as famílias. É um parâmetro utilizado mundialmente, tanto para o planejamento e gestão dos serviços de saúde, quanto para instituir padrões de qualidade das redes de atenção e linhas de cuidados.
Concomitante, é necessário incorporarmos na ABS [Atenção Básica à Saúde] a garantia de acesso permanente, seja através do seu funcionamento estendido (18 ou 24 horas/dia), atendendo pacientes com problemas crônicos ou mesmo problemas agudos, assim como utilizar tecnologia de integração digital na constituição das redes de assistência, envolvendo desde o paciente, ao especialista, aos meios diagnósticos, a assistência farmacêutica plena e, aos níveis de atenção com maior densidade tecnológica. Ou seja, aumentando sua capacidade resolutiva na fronteira do conhecimento.
O Serviço Nacional de Saúde do SUS, como descrito acima, assumindo função estratégica na saúde dos brasileiros, deve ser estruturado enquanto Carreira de Estado. Os profissionais de saúde com a missão de atender em todos os rincões do país devem ter a estabilidade, a remuneração, o apoio institucional e técnico, compatível com essa responsabilidade.
Ou seja, o Serviço Nacional de Saúde resgata para o Estado brasileiro – administração direta ou indireta – a função que, em grandes municípios, tem sido terceirizada para a gestão privada, via as Organizações Sociais. No município de São Paulo, como exemplo, verificamos as regiões de saúde retalhadas e entregues a OSs, impedindo a integralidade da atenção a saúde e retirando lucros do setor público incompatíveis com as suas necessidades de investimento. Veja-se o mapa abaixo:

Ademais, o Serviço Nacional de Saúde deve recompor, recuperar e atualizar a capacidade de leitos e tecnológica da Atenção Hospitalar Pública, que foi a principal vítima do subfinanciamento crônico do SUS. A Atenção Hospitalar Privada avança como nunca. Está em curso a monopolização do setor hospitalar por três ou quatro grupos privados, com grande participação de fundos de investimentos estrangeiros. Não é coincidência haver fechamento de 30 mil leitos na atenção hospitalar pública e um crescimento em proporção semelhante de leitos privados. Vide o gráfico abaixo:


Uma vez tornando a Atenção Básica de fato resolutiva, os hospitais públicos poderão cumprir sua missão insubstituível de acabar com as filas de cirurgias eletivas, realizar procedimentos com necessidade de maior tecnologia agregada e acompanhar os pacientes clínicos em estados de maior gravidade.
A demanda gerada pelo Serviço Nacional de Saúde do SUS deve ser garantida preferencialmente pelas compras governamentais e apoiando-se em programa de substituição de importações, onde for comprovadamente viável, e, consequentemente, alavancando o Complexo Nacional Produtivo da Saúde, associado com os inúmeros Centros de Pesquisa e Desenvolvimento já instalados no país, gerando autonomia estratégica e segurança em saúde.
O SUS, na sua importante trajetória, 31 anos, apresenta grandes marcas, associado com outros fatores que condicionam o complexo processo saúde–doença. A expectativa de vida ao nascer evoluiu de 65 anos (1970) para 75 anos (2015). A mortalidade infantil passou de 64/1.000 (1970) para 15/1.000 (2015). A mortalidade materna mudou de 104/100 mil (1970) para 69/100 mil (2015). A cobertura vacinal ultrapassa 90%. E, possivelmente, a maior evolução foi o exponencial crescimento da Atenção Básica. Havia 2.149 centros de saúde em 1970 e 41.667 centros de saúde em 2010, aumento de aproximadamente 20 vezes. As Equipes de Saúde da Família passaram de 3.062 em 1990, para 33.000 equipes em 2010. Vide gráfico abaixo:

IV. Resistir ao desmonte do SUS e defender uma Nova Saúde Pública para o todos os brasileiros
O desafio nesse momento é impedir que os avanços identificados, que a capacidade instalada mínima do SUS seja desmontada, e, ao mesmo tempo, tenhamos a sabedoria de propor uma nova alternativa, que, de fato, mobilize o nosso povo para conquistar a tão sonhada Saúde Pública de qualidade e para todos.
Para enfrentar esse tremendo desafio, vale destacar, contamos com a coluna vertebral do Sistema de Saúde, que é o controle social do SUS, espaço de luta e articulação para defesa da saúde pública brasileira.
O Conselho Nacional de Saúde existe desde 1937, porém conquistou importância estratégica na construção do SUS, estando presente em todos os Estados e municípios brasileiros e, ainda, por meio de conselhos gestores, atuando a nível dos serviços de saúde.
A análise dos trinta anos do SUS nos leva a refletir se de fato é possível viabilizar o SUS Constitucional como setor secundário a um pseudo Estado de Bem Estar Social brasileiro, cuja existência histórica – os verdadeiros Estados de Bem Estar Social – ocorreu no pós II Guerra Mundial, décadas de 1940-1950, em plena disputa acirrada dos modelos de sociedade, representados pelos EUA versus URSS – e encontrou nos países europeus o território apropriado para sua concretização.
Os países da periferia do sistema, após a virada mundial rumo ao Neoliberalismo/Capitalismo Financeirizado e Rentista, a partir das décadas de 1970-1980, com exceção da China e outros países da Ásia, mais do que nunca, vivem no limite entre a barbárie e a sobrevivência.
No que diz respeito à implantação do SUS, dos quais 13 dos 30 anos estiveram sob gestão da social-democracia brasileira, os avanços incrementais não foram suficientes para viabilizar o SUS Constitucional e o sonho dos brasileiros de ter uma saúde pública de inequívoca qualidade. O que deve merecer uma reflexão profunda e crítica desse período.
Por fim, a intenção deste texto é possibilitar o nosso debate em torno de ideias e propostas compatíveis com a grave crise em curso na saúde pública e no país.
Neste momento, devemos resgatar os quadros ícones do Sanitarismo Desenvolvimentista brasileiro, como Mário Magalhães, Carlos Gentile de Melo, Josué de Castro e Samuel Pessoa, incansáveis defensores da saúde pública como instrumento para os brasileiros saírem da pobreza e do subdesenvolvimento.
Todos eles, militantes do projeto de ruptura nacional da histórica dependência dos países periféricos em relação aos países centrais, imperialistas, e defensores do rumo ao pleno desenvolvimento econômico e social do Brasil.
